О ситуации по инфекционным болезням за рубежом (весна 2018)
 По информации Всемирной организации здравоохранения и данным Роспотребнадзора весной 2018 года за рубежом осложнилась эпидемическая обстановка по следующим инфекциям:
По информации Всемирной организации здравоохранения и данным Роспотребнадзора весной 2018 года за рубежом осложнилась эпидемическая обстановка по следующим инфекциям:
- в Бразилии (штат Рио-де-Жанейро) зарегистрирована вспышка лихорадки чикунгунья, в результате которой только в I квартале 2018 года зарегистрировано 4262 случая заболевания, что в 3 раза больше, чем в аналогичный период прошлого года;
- в Бразилии в штатах Рио-де-Жанейро, Сан-Паулу и Минас-Жерайс, а также в Нигерии в 2018 году продолжается рост числа заболевших желтой лихорадкой, случаи желтой лихорадки регистрируются в Боливии, Колумбии, Эквадоре, Французской Гвиане, Перу, Суринаме;
- в Швейцарии продолжается рост числа заболевших туляремией, в результате чего показатели заболеваемости в десять раз превышают таковые в соседних государствах, только в 2017 году зарегистрировано 130 случаев, что в 4 раза выше, чем в 2016 году;
- в Китае (автономный округ Нинся) зарегистрировано 3 случая заражения людей кожной формой сибирской язвы от больных домашних животных (коровы и овцы);
- в Нигерии с января по март 2018 года зарегистрировано 365 лабораторно подтвержденных случаев лихорадки Ласса;
- в Танзании, Сомали, Уганде и Республике Малави в 2018 году зарегистрирован рост заболеваемости холерой, неблагополучной остается эпидобстановка по холере в Кении и Замбии;
- в Украине продолжается рост числа заболевших корью, наиболее неблагополучная обстановка складывается в Иваново-Франковской, Черновицкой, Закарпатской и Одесской областях;
- на Мадагаскаре остается напряженной ситуация по заболеваемости чумой местного населения;
- в Саудовской Аравии в марте 2018 года зарегистрировано 1814 случаев ближневосточного респираторного синдрома (БВРС), 708 из которых закончились летально.
О ситуации по желтой лихорадке в Бразилии
 По информации Всемирной организации здравоохранения (http://www.who.int/csr/don/20-march-2017-yellow-fever-brazil/ru/) передача вируса желтой лихорадки продолжает распространяться по направлению к Атлантическому побережью Бразилии в районы, которые ранее не считались районами с риском передачи желтой лихорадки.
По информации Всемирной организации здравоохранения (http://www.who.int/csr/don/20-march-2017-yellow-fever-brazil/ru/) передача вируса желтой лихорадки продолжает распространяться по направлению к Атлантическому побережью Бразилии в районы, которые ранее не считались районами с риском передачи желтой лихорадки.
Так, по состоянию на 16 марта 2017 г. подтвержденные случаи инфицирования людей вирусом желтой лихорадки были зарегистрированы в штате Рио-де-Жанейро, а эпизоотии и расследуемые случаи инфицирования людей вирусом желтой лихорадки — в штате Сан-Паулу.
Оба штата, за исключением городов Рио-де-Жанейро, Нитерой, Сан-Паулу и Кампинас, определены ВОЗ как районы с риском передачи желтой лихорадки, перед посещением которых (за 10 дней до поездки) необходимо пройти вакцинацию против желтой лихорадки. При этом решение о проведении иммунизации против желтой лихорадки принимается на основании оценки возможного риска заражения лица, намеревающегося посетить указанные штаты Бразилии.
Лицам, которым противопоказана вакцина против желтой лихорадки (детям в возрасте до 9 месяцев, беременным или кормящим женщинам, людям с тяжелой гиперчувствительностью к антигенам яйцеклетки и тяжелым иммунодефицитом), а также людям старше 60 лет перед совершением поездки необходимо заблаговременно получить консультацию врача-специалиста.
Для защиты от укусов переносчиков необходимо использовать репелленты и противомоскитные сетки, а также иные отпугивающие насекомых устройства.
При появлении первых признаков желтой лихорадки — незамедлительно обратиться за медицинской помощью, сообщив о факте пребывания в районе с риском передачи желтой лихорадки.
О ситуации по лихорадке Денге в мире
По данным Роспотребнадзора (http://rospotrebnadzor.ru/region/) в странах тропического и субтропического климата в течение последних лет продолжается эпидемиологическое неблагополучие по лихорадке Денге. Лихорадка Денге широко распространена в Юго-Восточной Азии (Таиланд, Индонезия, Китай, Малайзия, Япония, Вьетнам, Мьянма, Сингапур, Филиппины), Индии, Африке (Мозамбик, Судан, Египет), в тропическом и субтропическом поясе Северной, Центральной и Южной Америки (Мексика, Гондурас, Коста-Рика, Пуэрто-Рико, Панама, Бразилия и др.)
В 2016 году во Вьетнаме зарегистрирован подъем заболеваемости лихорадкой Денге. Количество пострадавших составило более 50 тыс. человек. Только в городе Хошимин, который располагается на юге страны, насчитывается более 11 тыс. заболевших, что на 35% превышает численность заболевших в 2015 году. За сентябрь 2016 года на юге страны было зарегистрировано 3 тыс. заболевших лихорадкой Денге.
В последние годы страны Юго-Восточной Азии пользуются особой популярностью у российских туристов, в связи с чем в Российской Федерации стали регистрироваться завозные случаи лихорадки Денге. Так, в 2012 году было зарегистрировано 63 случая, в 2013 году – 170, в 2014 году– 105 случаев, в 2015 году – 136, за 8 месяцев 2016 года – более 100. Заражение происходило при посещении Таиланда, Вьетнама, Индонезии, Индии, Бангладеш, Гонконга, Мальдивских островов. Наибольшее количество заболевших выявлено в г. Москве, г. Санкт-Петербурге, в Новосибирской области и Хабаровском крае.
Основными переносчиками лихорадки Денге являются комары Aedes aegypti. В отсутствии переносчика больной человек не представляет эпидемиологической опасности.
Лихорадка Денге – вирусная инфекция, проявляющаяся высокой температурой, тошнотой, сыпью, головными и поясничными болями. Геморрагический вариант лихорадки сопровождается сильными внутренними кровотечениями.
В целях профилактики лихорадки Денге лицам, выезжающим в неблагополучные страны и регионы, необходимо:
• получить в турагентстве информацию о заболеваниях, распространенных в регионе, куда планируется выезд;
• использовать индивидуальные средства защиты (оконные противомоскитные сетки, пологи, одежда с длинными рукавами, обработанные инсектицидом материалы, репелленты);
• по возвращении при повышении температуры информировать врача о факте пребывания в стране с тропическим климатом.
Об эпидемиологической ситуации по холере на Гаити
 По информации Панамериканского регионального бюро Всемирной организации здравоохранения (ВОЗ) с октября 2010 года (после землетрясения и урагана Томас) по середину сентября 2016 года на Гаити зарегистрировано более 790000 случаев холеры, из которых более 9300 завершились летальным исходом. Пик заболеваемости пришелся на 2011 год, когда еженедельно регистрировалось более 6 тысяч случаев холеры. Всего в 2011 году было зарегистрировано более 300 тысяч случаев холеры. Благодаря совместным усилиям национальных и международных организаций к 2015 году число случаев инфекции было снижено до 36 тысяч за год.
По информации Панамериканского регионального бюро Всемирной организации здравоохранения (ВОЗ) с октября 2010 года (после землетрясения и урагана Томас) по середину сентября 2016 года на Гаити зарегистрировано более 790000 случаев холеры, из которых более 9300 завершились летальным исходом. Пик заболеваемости пришелся на 2011 год, когда еженедельно регистрировалось более 6 тысяч случаев холеры. Всего в 2011 году было зарегистрировано более 300 тысяч случаев холеры. Благодаря совместным усилиям национальных и международных организаций к 2015 году число случаев инфекции было снижено до 36 тысяч за год.
В 2016 году по состоянию на середину сентября на Гаити было зарегистрировано 28559 случаев холеры (в среднем 770 случаев еженедельно). Обрушившийся на страны Карибского бассейна ураган Меттью усугубил и без того сложную санитарно-эпидемиологическую обстановку на Гаити. По оценкам специалистов попадание сточных вод в источники, использующие для питьевого водоснабжения, приведет к осложнению обстановки и активизации эпидемии.
Аналогичные прогнозы существуют и в отношении Доминиканской Республики. По данным Панамериканского бюро ВОЗ из провинций, граничащих с Гаити, эвакуировано более 14600 человек. За прошедший период года в Доминиканской Республике было зарегистрировано около 1000 случаев заболеваний холерой.
О вспышке лихорадки чикунгунья в Кении
По данным Всемирной организации здравоохранения (http://www.who.int/entity/csr/ru/) в Восточном районе округа Мандера (Кения) с мая 2016 года зарегистрирован рост числа пациентов с лихорадочным заболеванием и болями в суставах. По данным лабораторных исследований материала от заболевших в арбовирусной лаборатории Медико-исследовательского института Кении (KEMRI) в Найроби было подтверждено наличие вируса чикунгунья при отсутствии других арбовирусов, включая денге, желтую лихорадку и лихорадку Западного Нила. Также установлено, что изоляты вируса чикунгунья из образцов, полученных в Мандере, относятся к той же группе, что и изоляты, полученные с 2005 г. из проб, взятых на островах Индийского океана, в Азии и Европе.
Прошлая вспышка, начавшись в Кении в 2004 г., дошла до Коморских Островов в конце 2004 г., после чего в 2005 г. распространилась по другим островам Индийского океана. По всей вероятности в конце 2005 г. на острове Реюньон в результате мутации гена Е1 и естественного отбора возникли штаммы вируса чикунгунья с повышенной способностью адаптации к комару Aedes albopictus, одному из переносчиков болезни. Это привело к беспрецедентной вспышке, в ходе которой пострадало, по меньшей мере 1300 человек, и дальнейшему распространению вируса по всему миру.
В результате вспышки лихорадки чикунгунья в 2016 году (по данным на 30 июня) уже пострадало 1792 человека. По прогнозу Всемирной организации здравоохранения, новая вспышка лихорадки чикунгунья приведет к еще большей заболеваемости. К факторам, способствующим распространению инфекции относятся:
циркуляция нового штамма вируса чикунгунья, к которому у большинства населения отсутствует естественный иммунитет;
расширение географического ареала переносчика возбудителя заболевания (Aedes albopictus);
неполный учет случаев болезни и низкий уровень обращения населения за медицинской помощью.
Справочная информация.
Вирус чикунгунья — арбовирус рода Aiphavirus семейства тогавирусов (Togaviridae), передающийся посредством укусов комаров рода кусаков. В основном переносчиками являются виды Aedes albopictus и Aedes aegypti, которые переносят также возбудителей ряда других заболеваний. Эти комары могут кусать на протяжении всего светлого времени суток, однако пик агрессивности приходится на раннее утро и конец второй половины дня.
Наибольшая вероятность заражения: Индийский субконтинент, Африка, Азия. В настоящее время комары-переносчики распространились также в Европе и Северной Америке.
Рисунок. Географическое распространение вируса чикунгуньи (2015)
В среднем болезнь появляется на 4—8 день после укуса инфицированным комаром, но инкубационный период может составлять от 2 до 12 дней.
Клинические проявления заболевания: внезапная лихорадка с температурой до 40 С, часто сопровождаемая сильными болями в суставах, мышечной и головной болью, тошнотой, слабостью, сыпью. Суставная боль, как правило очень сильная, длится от нескольких дней до нескольких месяцев и, даже, лет. В большинстве случаев пациенты выздоравливают, однако для пожилых людей болезнь может стать фатальной. Зарегистрированы отдельные случаи с глазными, неврологическими, сердечно-сосудистыми осложнениями и нарушением деятельности желудочно-кишечного тракта.
Специфического лечения болезни не существует. Лечение симптоматическое, направлено, в основном, на облегчение болей, главным образом в суставах.
Профилактика заболевания заключается в борьбе с переносчиками (уменьшение естественных и искусственных водоемов и ёмкостей, являющихся их местом обитания и размножения; инсектицидные обработки с целью уничтожения личинок и взрослых особей) и барьерной защите от укусов комаров (использование закрытой одежды, репеллентов, противомоскитных сеток).
Вакцина для профилактики заболевания отсутствует.
При совершении поездок в регионы, неблагополучные по лихорадке чикунгунья, необходимо соблюдать меры профилактики. При возникновении симптомов болезни нужно обратиться к врачу-инфекционисту, при этом, обязательно сообщить о регионе пребывания, о фактах укусов насекомыми, а также о наличии подобных симптомов болезни у лиц из вашего окружения.
Список стран, неблагополучных по лихорадке Зика
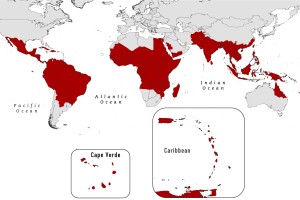
По состоянию на 17 июня 2016 года общее число стран, вовлеченных в эпидемическое распространение лихорадки Зика, составляет 51. Наиболее сложная обстановка сохраняется в Бразилии и ряде других стран Американского региона.Общее число пострадавших лиц в странах Американского региона составляет более 370 тысяч человек, в том числе 53 488 с лабораторно подтвержденным диагнозом.
Список стран Американского континента, вовлеченных в эпидемических процесс лихорадки Зика по состоянию на 17.06.2016 (http://rospotrebnadzor.ru/region/)
Регион |
Страна |
Случаи с подозрением на ЛЗ |
Подтвержденные случаи ЛЗ |
Летальные |
Северная Америка |
Мексика |
0 |
357 |
0 |
Итого по региону |
0 |
357 |
0 |
|
Центральная Америка |
Белиз |
0 |
2 |
|
Гондурас |
22705 |
44 |
2 |
|
Гватемала |
1162 |
377 |
0 |
|
Сальвадор |
11779 |
46 |
0 |
|
Никарагуа |
0 |
207 |
0 |
|
Коста-Рика |
487 |
98 |
0 |
|
Панама |
863 |
276 |
0 |
|
Итого по региону |
36996 |
1050 |
2 |
|
Страны Карибского бассейна |
Гаити |
1918 |
5 |
0 |
Куба |
0 |
16 |
0 |
|
Доминикана |
3218 |
73 |
0 |
|
Пуэрто-Рико |
9657 |
1352 |
1 |
|
Сен-Мартен |
690 |
180 |
0 |
|
Гваделупа |
10180 |
379 |
0 |
|
Мартиника |
28910 |
12 |
0 |
|
Французская Гвиана |
7540 |
483 |
0 |
|
Итого по региону |
62113 |
2500 |
1 |
|
Андские страны |
Колумбия |
82935 |
8078 |
0 |
Венесуэла |
31224 |
352 |
0 |
|
Перу |
118 |
77 |
0 |
|
Эквадор |
2614 |
240 |
0 |
|
Боливия |
102 |
11 |
0 |
|
Итого по региону |
116993 |
8758 |
0 |
|
Страны южного конуса |
Бразилия |
148905 |
39993 |
6 |
Аргентина |
1681 |
20 |
0 |
|
Парагвай |
275 |
8 |
0 |
|
Итого по региону |
150861 |
40021 |
6 |
|
Страны не относящиеся к Карибскому бассейну и Латинской Америке |
Ямайка |
1408 |
21 |
0 |
Аруба |
0 |
17 |
0 |
|
Бонэйр |
0 |
3 |
0 |
|
Виргинские острова (США) |
302 |
26 |
0 |
|
Сент-Люсия |
27 |
4 |
0 |
|
Барбадос |
316 |
7 |
0 |
|
Доминика |
437 |
47 |
0 |
|
Куракао |
0 |
73 |
0 |
|
Гренада |
0 |
2 |
0 |
|
Гайана |
0 |
6 |
0 |
|
Сен-Бартелеми |
52 |
14 |
0 |
|
Сент-Винсент и Гренадины |
0 |
8 |
0 |
|
Синт-Мартин |
0 |
7 |
0 |
|
Тринидад и Тобаго |
0 |
40 |
0 |
|
Суринам |
2515 |
527 |
4 |
|
Итого по региону |
5057 |
802 |
4 |
|
Итого по всем странам |
372020 |
53488 |
13 |
Об эпидемиологической ситуации по лихорадке Зика
История вопроса
Впервые вирус Зика был выделен в 1947 году из образца, взятого у обезьяны в лесу Зика в Уганде. Долгое время возбудитель циркулировал в экваториальном поясе преимущественно среди обезьян. Единичные случаи заражения человека не вызывали серьезного беспокойства, так как заболевание протекало в легкой форме.
В 2007 году географический ареал вируса Зика расширился, что привело к первой зарегистрированной вспышке заболевания в Федеративных Штатах Микронезии, островном государстве Тихоокеанского региона. С 2013-2014 гг. крупные вспышки были зарегистрированы в четырех других островных государствах Тихого океана.
Современное состояние проблемы
В 2015 году вирус был выявлен в Американском регионе, где сейчас он распространяется с ошеломительной скоростью. На конец января 2016 г. случаи заражения зарегистрированы в 27 странах мира Североамериканского, Южноамериканского и Азиатско-тихоокеанского региона: Барбадос, Боливия, Бразилия, Кабо-Верде, Колумбия, Эквадор, Сальвадор, Фиджи, Французская Гвиана, Гваделупа, Гватемала, Гайана, Гаити, Гондурас, Мальдивы, Мартиника, Мексика, Новая Каледония, Панама, Парагвай, Пуэрто-Рико, Сен-Мартен, Самоа, Соломоновы острова, Суринам, Тайланд, Венесуэла.
Появлению вируса в некоторых районах сопутствовало резкое увеличение числа случаев рождения детей с черепом аномально малых размеров и случаев синдрома Гийена-Барре (микроцефалии). Наличие причинно-следственной связи между заражением вирусом Зика и развитием врожденных пороков и неврологических синдромов пока не доказано, но есть серьезные подозрения о том, что такая связь существует.
На сегодняшний день в мире отсутствуют вакцины, лекарственные средства и тесты экспресс-диагностики заболевания.
Механизм и пути передачи инфекции
Вирус Зика передается при укусах зараженных комаров рода Aedes, в основном вида Aedes aegypti, обитающих в тропических регионах. Эти же комары являются переносчиками лихорадки денге, чикунгуньи и желтой лихорадки.
Клинические проявления инфекции
С момента контакта с вирусом до появления симптомов болезни, как правило проходит несколько суток. Симптомы заболевания похожи на симптомы других арбовирусных инфекций, таких как лихорадка денге: это повышенная температура, кожная сыпь, конъюнктивит, боль в мышцах и суставах, недомогание и головная боль. Эти симптомы обычно слабо выражены и сохраняются в течение 2–7 дней. Кроме того, последние сообщения, сделанные органами здравоохранения Французской Полинезии и Бразилии, свидетельствуют о возможных неврологических и аутоиммунных осложнениях болезни, вызванной вирусом Зика. Также отмечен рост числа младенцев, родившихся с микроцефалией, что связывают с инфицированием вирусом Зика в первые три – четыре месяца беременности.
Диагностика
Для диагностики болезни, вызванной вирусом Зика, применяют метод полимеразной цепной реакции (ПЦР) и выделение вируса из образцов крови. Серологическая диагностика может быть затруднена, поскольку данный вирус способен к перекрестной реакции с другими флавивирусами, такими как вирус лихорадки денге, вирус Западного Нила и вирус желтой лихорадки.
Профилактика
Наличие комаров-переносчиков и мест их размножения указывает на значительный риск инфицирования вирусом Зика. Профилактика и контроль заболеваемости основаны на сокращении численности комаров путем устранения их источника (уничтожение и преобразование мест размножения) и снижении вероятности контакта людей с комарами.
Для этого можно использовать репелленты, носить одежду (желательно светлых тонов), закрывающую как можно большую часть тела, применять физические барьеры, такие как сетки, закрытые двери и окна, а также противомоскитный полог для сна. Помимо этого важно избавляться от возможных мест размножения комаров, для чего следует опорожнять, очищать или накрывать емкости, в которых может скапливаться вода: ведра, цветочные горшки, автомобильные шины.
Туристы должны соблюдать основные описанные выше меры безопасности для защиты от укусов комаров. При возвращении в случае недомогания немедленно обратиться к врачу и сообщить о стране своего пребывания.
При планировании отдыха за рубежом необходимо получить достоверную информацию об эпидемиологическом благополучии региона. С целью профилактики микроцефалии у новорожденных рекомендуется воздержаться от поездок в регионы не благополучные по лихорадке Зика беременным женщинам.
О завозе инфекционных заболеваний в Российскую Федерацию
Несмотря на снижение доли выездного туризма в общем туристическом потоке Российской Федерации в 2015 году по сравнению с аналогичным периодом прошлого года, по данным Роспотребнадзора (http://rospotrebnadzor.ru/region/) в текущем году продолжают регистрироваться завозные случаи инфекционных заболеваний.
Так, в 2015 году зарегистрировано 62 завозных случая малярии, 103 — лихорадки Денге, 3 — лихорадки Западного Нила, 10 — менингококковой инфекции, 4 — бруцеллеза (таблица).
|
инфекционное или паразитарное заболевание |
Число завозных случаев, зарегистрированных в РФ с 2012 по декабрь 2015гг. | Число завозных случаев, зарегистрированных в РФ с января по декабрь 2015гг. |
Страны и регионы с высоким риском заболевания |
|
малярия |
340 |
62 |
Африка и Юго-Восточная Азия, Центральная и Южная Америка (см. рисунок) |
|
лихорадка Денге |
427 |
103 |
Юго-Восточная Азия (Таиланд, Индонезия, Китай, Малайзия, Япония, Вьетнам, Мьянма, Сингапур, Филиппины), Индии, Африке (Мозамбик, Судан, Египет), тропический и субтропический пояс Северной, Центральной и Южной Америки (Мексика, Гондурас, Коста-Рика, Пуэрто-Рико, Панама, Бразилия и др.) |
|
лихорадка Западного Нила |
13 |
3 |
Африка, Азия (наиболее часто в странах Средиземноморья: Израиль и Египт. Описаны случаи болезни во Франции — на побережье Средиземного моря и на Корсике, а также в Индии и Индонезии. Доказано существование природных очагов заболевания в южных регионах бывшего СССР — Армении, Туркмении, Таджикистане, Азербайджане, Казахстане, Молдавии, Астраханской, Одесской, Омской областях и др.) |
|
менингококковая инфекция |
37 |
10 |
Наибольшая распространенность менингококковой инфекции в мире приходится на Центральную Африку, Китай, Южную Америку (так называемый «менингитный пояс»). В РФ заболеваемость составляет в среднем 1 на 100 тыс. всего населения в год и 3-4 на 100 тысяч детского населения |
|
бруцеллез |
14 |
4 |
Регионом с высокой заболеваемостью является Ближний восток. Страной с максимальными показателями заболеваемости во всем мире является Сирия (более 15 тысяч случаев ежегодно). К потенциально опасным странам следует также отнести Иран, Саудовскую Аравию, Монголию, Киргизстан, Армению, Грузию, Узбекистан и Туркменистан. |
Всего в период с 2012 по декабрь 2015 года в Российской Федерации было зарегистрировано более 800 завозных случаев инфекционных заболеваний.
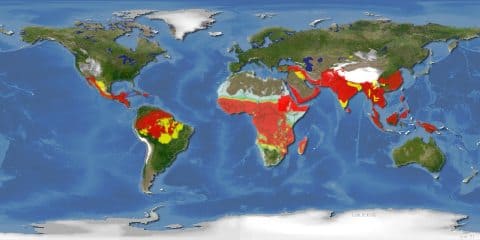
Красным цветом показаны области, где наиболее часто регистрируются случаи заболевания малярией
Помимо перечисленных заболеваний, которые циркулируют в мировом пространстве на протяжении многих лет, возникает опасность распространения ранее локальных эпидемий. В апреле 2015 года в Бразилии была зафиксирована вспышка лихорадки Зика, которая в 2013 и 2014 годах наблюдалась во Французской Полинезии. Вирусом заразились более 84 тысяч бразильцев, сейчас лихорадка распространяется по территории Южной Америки. В Сирии последствием войны стала вспышка заболевания лейшманиозом, в соседнем Ираке Всемирная организация здравоохранения зафиксировала вспышку холеры. В Южной Корее в 2015 году наблюдалась крупнейшая вспышка коронавирусной инфекции.
О профилактике лихорадки Денге у выезжающих за рубеж
Лихорадка Денге широко распространена в странах Юго-Восточной Азии (Таиланд, Индонезия, Китай, Малайзия, Япония, Вьетнам, Мьянма, Сингапур, Филиппины), Индии, Африке (Мозамбик, Судан, Египет), в тропическом и субтропическом поясе Северной, Центральной и Южной Америки (Мексика, Гондурас, Коста-Рика, Пуэрто-Рико, Панама, Бразилия).
По данным Роспотребнадзора в 2015 году неблагополучная ситуация по лихорадке Денге сохраняется в Таиланде, где случаи заражения зарегистрированы в 20-ти различных городах и уездах. С января по сентябрь общее число случаев заболевания составило 9103, из них 31 — с летальным исходом.
Среди Российских туристов за 8 месяцев 2015 года лихорадкой Денге заразилось 87 человек. Страны, в которых произошло заражение: Таиланд, Индонезия, Индия, Вьетнам, Бангладеш, Гонконг. Для сравнения — в течение всего 2014 года зарегистрировано 86 случаев лихорадки Денге у россиян, посетивших неблагополучные по этому заболеванию регионы.
Возбудители лихорадки Денге — РНК-содержащие вирусы семейства Togaviridae рода Flavivirus (арбовирусы антигенной группы В).
По данным разных авторов, болеют лихорадкой Денге не только люди, но и обезьяны. Существует предположение о протекании инфекции и у летучих мышей.
Передача возбудителя от человека к человеку осуществляется комарами Aedes aegypti. Комар A. aegypti становится заразным через 8-12 дней после питания кровью больного и остается инфицированным до 3 мес и более. Вирус способен развиваться в теле комара лишь при температуре воздуха не ниже 22°С. Именно климатическими условиями и определено распространение лихорадки Денге в странах тропического и субтропического региона.
От момента заражения (укуса) до развития заболевания проходит от 3 до 15 дней (в среднем 5-7 дней). Заболевание обычно начинается внезапно, когда среди полного здоровья появляются озноб, боли в спине, крестце, позвоночнике, суставах (особенно коленных). Температура тела быстро повышается до 39-40°С. Отмечаются резкая обездвиженность, отсутствие аппетита, тошнота, головокружение, бессонница, лицо и зев становятся ярко-красного цвета, на склерах глаз проступают кровеносные сосуды.
В результате перенесенного заболевания могут развиваться тяжелые осложнения: воспаление мозговых оболочек, психоз, полиневрит, воспаление легких, слюнных желез, среднего уха и др.
В ряде случаев заболевание заканчивается летальным исходом.
Профилактика лихорадки Денге
Поскольку на настоящий момент в мире не существует способов специфической профилактики лихорадки Денге (вакцинации), то основные меры должны быть направлены на недопущение передачи возбудителя комарами:
- борьба с переносчиками в окружающей среде (уничтожение, ликвидация возможных мест размножения комаров);
- барьерные методы профилактики укусов (использование противомоскитных сеток, пологов, одежды с длинными рукавами; применение средств, отпугивающих насекомых — репеллентов).
При возвращении из неблагополучных по лихорадке Денге стран при возникновении вышеуказанных симптомов заболевания следует незамедлительно обратиться к врачу-инфекционисту.
Об эпидемиологической ситуации по холере
По данным Роспотребнадзора напряженная эпидемиологическая ситуация по холере отмечается в Кении и Судане.
В Кении за 4 месяца текущего года зарегистрировано более 5 тыс. заболевших, из них 98 человек скончались. Вспышкой заболевания охвачено 9 округов страны, включая столицу Найроби, где число заболевших достигло свыше 1,1 тыс. человек, 24 – погибли.
Вспышка холеры в Кении возникла на фоне ухудшения социально-экономических условий проживания. Эпидемиологическая ситуация усугубляется недостатком безопасной в эпидемическом отношении воды и несоблюдением жителями сельской местности элементарных мер безопасности.
В Судане вспышка распространилась в центральной части страны, число заболевших составило более 1,4 тыс. человек, 42 – умерших. Число пострадавших в Джубе (столица Судана) достигло 1,3 тыс. человек, 41 – с летальным исходом.
Вспышка холеры в Судане возникла на фоне нестабильной политической обстановки, ухудшения социально-экономических условий проживания.
В целях обеспечения санитарно-эпидемиологического благополучия населения и санитарной охраны территории Российской Федерации, Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека рекомендует выбирать для отдыха за рубежом страны, благополучные в эпидемиологическом отношении и соблюдать меры по профилактике инфекционных и паразитарных заболеваний.
О заболеваемости ближневосточным респираторным синдромом коронавируса (БВРС-КоВ)
По информации ВОЗ (http://www.who.int/entity/ru/) с сентября 2012 года по 12.06.2015 зарегистрировано 1289 лабораторно подтвержденных случаях инфицирования БВРС-КоВ в мире, из которых, по меньшей мере, 455 случаев закончились смертельным исходом. Большинство случаев зарегистрировано в странах Ближнего Востока или связаны с посещением указанных территорий, в том числе число инфицированных в Южной Корее составило 150 человек.
Средний возраст пациентов – 56 лет (от 16 до 84 лет). Большинство пациентов – мужчины (59%). 10 пациентов (7,9%) являются медработниками.
В настоящее время под медицинским наблюдением находятся более 5 тыс. контактных лиц, закрыты тысячи образовательных учреждений.
С целью оценки ситуации и результатов эпидемиологического расследования в Южной Корее работала совместная миссия Всемирной организации здравоохранения и Министерства здравоохранения Республики Кореи, состоявшая из экспертов в области эпидемиологии, вирусологии, клиники, инфекционного контроля и организации здравоохранения.
Миссия подтвердила что, все случаи заболевания связаны с одной цепочкой передачи инфекции и ассоциируются с медицинскими учреждениями (за исключением индексного случая). На данный момент власти выявили 44 больницы — в этих больницах либо имела место передача инфекции, либо в них обращались пациенты с подтвержденным БВРС до того, как их диагноз был подтвержден.
По мнению ВОЗ, причинами распространения БВРС-КоВ в Южной Корее стали отсутствие знаний медицинских работников о коронавирусе, несвоевременное проведение противоэпидемических мероприятий в лечебных учреждениях, а также возможное влияние привычек и обычаев (возможность обращения пациента сразу в несколько медицинских учреждений, а также посещение госпитализированных пациентов многочисленными друзьями и членами семьи).
О ситуации по клещевому вирусному энцефалиту и другим заболеваниям, передающимся при укусе клещами, в Российской Федерации
В связи с наступлением потепления на территории Российской Федерации активизировалась жизнедеятельность клещей – переносчиков опасных инфекционных заболеваний, в том числе и клещевого вирусного энцефалита (далее – КВЭ), иксодового клещевого боррелиоза (ИКБ), Крымской геморрагической лихорадки (КГЛ) и других заболеваний, передающихся при укусе клещами.
По данным Роспотребнадзора (http://rospotrebnadzor.ru/region/) по состоянию на 16 июня 2015 г. в 79 субъектах Российской Федерации в медицинские организации обратились 287663 пострадавший от укусов клещей, в том числе 68614 детей. По сравнению с аналогичным периодом прошлого года обращаемость пострадавших от укусов клещей увеличилась на 19%.
Наибольшее количество обратившихся по поводу укусов клещей регистрируется в Кемеровской, Свердловской, Томской, Вологодской, Тюменской, Новосибирской, Иркутской областях, Красноярском, Алтайской, Пермском краях, г. Санкт-Петербурге.
Зарегистрировано 226 случаев КВЭ (в Иркутской, Новосибирской, Тюменской, Костромской, Тверской, Псковской, Калининградской, Новгородской, Свердловской, Курганской, Кировской, Кемеровской, Омской областях, Красноярском, Алтайском, Пермском, Забайкальском и Приморском краях, республиках Коми, Карелия, Татарстан. Алтай, Хакасия, Бурятия, Тыва, Башкортостан, г. Санкт-Петербург, г. Москве (завозной случай из Алтайского края)) и 61 случай КГЛ (в Ростовской, Волгоградской, Воронежской (завозной случай из Р. Крым) областях, Ставропольском крае, Республике Калмыкия, Карачаево-Черкесской Республике (завозной случай из Ставропольского края)).
Зарегистрировано 799 случаев заболеваний ИКБ — в Калининградской, Московской, Липецкой, Белгородской, Владимирской, Брянской, Калужской, Костромской, Курской, Тамбовской, Тверской, Ярославской, Вологодской, Псковской, Ленинградской, Мурманской, Нижегородской, Самарской, Кировской, Курганской, Тюменской, Свердловской, Кемеровской, Иркутской, Тюменской, Кемеровской, Новосибирской, Амурской областях, Удмуртской Республике, республиках Карелия, Адыгея, Марий Эл, Татарстан, Мордовия, Тыва, Пермском, Краснодарском, Приморском, Хабаровском, Красноярском и Забайкальском краях, гг. Санкт-Петербурге и Москве.
Одним из важнейших направлений неспецифической профилактики инфекций, передаваемых клещами, остается индивидуальная защита людей, в т.ч. соблюдение правил поведения на опасной в отношении клещей территории, ношение специальной защитной одежды, применение современных акарицидных и акарицидно-репеллентных средств для обработки верхней одежды и снаряжения.
О ситуации по опасным инфекционным болезням за рубежом
Выезд в отдельные страны и регионы (особенно, с тропическим и субтропическим климатом) сопряжен с высоким риском развития ряда тяжелых инфекционных и паразитарных заболеваний, многие из которых не характерны для территории Российской Федерации. К таким болезням, например, относятся желтая лихорадка, холера, геморрагические лихорадки, малярия и др.
Так, в бюллетене ФКУЗ «Противочумный центр» Роспотребнадзора «Опасные инфекционные болезни за рубежом» №3 за 2015 год, приводится информация о регистрации в 2015 году холеры на территории следующих стран:
- Домениканская республика (147 случаев по состоянию на 16.03.2015),
- Гаити (7833 случаев на 28.02.2015),
- Зимбабве (12 случаев на 10.03.2015),
- Кения (1500 случаев на 14.03.2015),
- Мозамбик (260 случаев на 14.03.2015),
- Малави (159 случаев на 03.03.2015),
- Нигерия (779 случаев на 18.02.2015),
- Гана (100 случаев на 22.03.2015),
- Уганда (6 больных на 23.03.2015),
- Демократическая республика Конго (1520 случаев на 04.03.2015).
По состоянию на 28 марта 2015 года один случай желтой лихорадки зарегистрирован в Бразилии.
В Нигерии по состоянию на 13.03.2015 зарегистрирован 21 случай геморрагической лихорадки Ласса, в том числе один — с летальным исходом.
По данным Роспотребнадзора (письмо Роспотребнадзора от 12.05.2015 №01/5100-15-27) наиболее высокий риск заражения малярией сохраняется в Африке (80% всех случаев зарегистрированной малярии) и в Юго-Восточной Азии, откуда и осуществляется завоз заболеваний на территорию Российской Федерации. Так, в 2014 году из 101 зарегистрированного на территории нашей страны случая малярии 100 были завозными из 33 стран. Число граждан Российской Федерации, заразившихся в 2014 году на территории Индии составило 31, Гоа — 13, Нигерии — 11, Южного Судана — 6, Экваториальной Гвинеии, Кот-д,Ивуара, Судана — по 4 и т.д.
Клиническая картина этих заболеваний отличается, как правило, тяжелым течением с высокой вероятностью летального исхода. Ситуация осложняется трудностями в диагностике и, соответственно, в позднем выявлении заболевания, когда пациенту практически уже невозможно помочь. В этой связи, особую актуальность приобретают профилактические мероприятия, заключающиеся в:
- своевременном информировании о риске заражения той или иной болезнью лиц, совершающих международные поездки;
- проведении профилактических прививок в соответствии с календарем профилактических прививок по эпидемическим показаниям перед выездом в неблагополучный регион, например, против желтой лихорадки;
- профилактическом приеме лекарственных препаратов, например, против малярии;
- применении репеллентов и использовании противомоскитных сеток и т.д.
Информирование лиц, выезжающих в неблагополучные по тому или иному заболеванию регионы, необходимо проводить на стадии подготовки поездки:
- в организациях, направляющих сотрудников в служебные командировки;
- в туристических фирмах и агентствах;
- в средствах массовой информации.
Сотрудники указанных предприятий и организаций, в чьи обязанности входит проведение информационно-разъяснительной работы с отъезжающими, должны быть сами обучены, знать основы профилактики инфекционных и паразитарных болезней и иметь необходимую актуальную информацию по регистрации заболеваний на территории конкретных стран и регионов.